La osteoartritis es una enfermedad caracterizada por la destrucción gradual de la articulación debido al desarrollo de cambios degenerativos en los tejidos. Según la OMS, uno de cada diez habitantes del planeta se enfrenta a este problema. Después de los 50 años, el riesgo de desarrollar la enfermedad es de aproximadamente el 30% y, a la edad de 70 años, alcanza el 80-90%.
Información general
La osteoartritis es un proceso crónico a largo plazo que afecta no solo a las articulaciones. A medida que avanza, los cambios distróficos y degenerativos también afectan al aparato auxiliar. En el proceso, el paciente se enfrenta a la inflamación del cartílago y tejido óseo, cápsula articular y bursa periarticular, así como de los músculos, ligamentos y tejido subcutáneo en contacto con ellos.
Independientemente de la localización, el proceso patológico sigue un patrón único. Primero, en el grosor del tejido, se altera el equilibrio entre los procesos de crecimiento y destrucción del cartílago, y el equilibrio se desplaza a favor de la distrofia y el desarrollo inverso (degeneración). En este momento, ocurren cambios en la microestructura del cartílago que son imperceptibles para el ojo, lo que conduce a su adelgazamiento y agrietamiento.
A medida que avanza la enfermedad, la articulación pierde su elasticidad y se vuelve más densa. Esto reduce su capacidad de absorción, la tasa de daño tisular aumenta constantemente debido a las vibraciones y microtraumatismos durante el movimiento. El adelgazamiento de la capa de cartílago provoca el crecimiento activo de las estructuras óseas, como resultado de lo cual aparecen picos y protuberancias en la superficie lisa de la articulación: se desarrolla la osteoartritis. Los movimientos se vuelven más limitados y dolorosos. Se desarrollan espasmos de los músculos que rodean el área afectada, lo que agrava el dolor y deforma la extremidad.
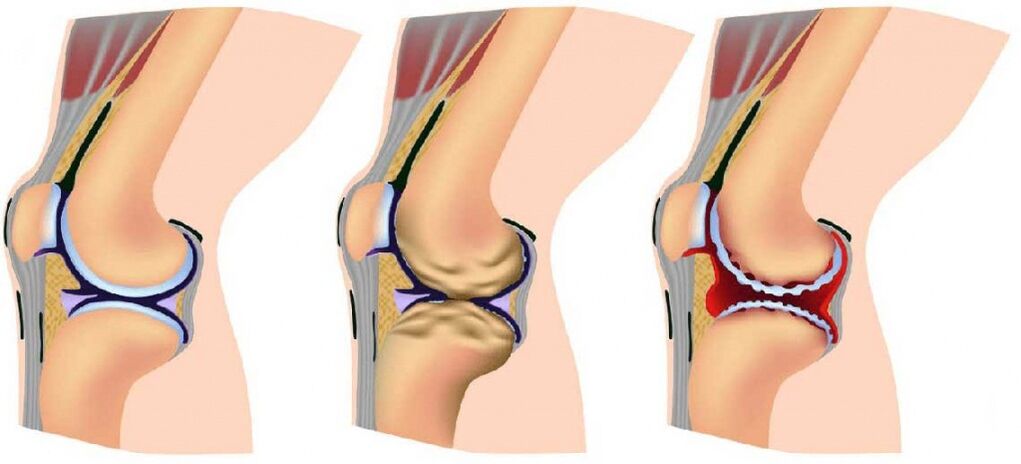
Etapas de la enfermedad
La artrosis de las articulaciones se desarrolla gradualmente y, en el proceso, hay tres etapas sucesivas que determinan la gravedad de la enfermedad:
- Etapa 1: la patología no se detecta en rayos X o ultrasonido, sin embargo, los procesos de destrucción ya comenzaron; la composición del líquido articular cambia, como resultado de lo cual los tejidos reciben menos nutrientes y se vuelven más sensibles; el aumento de estrés en el área afectada causa inflamación (artritis) y dolor;
- La etapa 2 se caracteriza por la destrucción activa del tejido del cartílago, y aparecen espinas y crecimientos óseos a lo largo de los bordes del área de la articulación (el área de contacto entre las superficies); en este momento, los dolores se vuelven habituales y los procesos inflamatorios son más fuertes o más débiles; periódicamente, se notan espasmos de los músculos asociados con la articulación;
- Etapa 3: las áreas de destrucción afectan casi toda la superficie del cartílago, el área de la articulación se deforma, la extremidad afectada se desvía de su eje; el rango de movimiento disminuye y los ligamentos se debilitan y acortan.
Algunos expertos también identifican la etapa IV del desarrollo de la osteoartritis. Se caracteriza por una inmovilidad casi completa de la articulación.
Puntos de vista
Dependiendo de la causa de la enfermedad, se distingue la osteoartritis primaria y secundaria. En el primer caso, la patología se manifiesta de forma independiente en el contexto del impacto complejo de los factores predisponentes. La forma secundaria es consecuencia de otras enfermedades y se divide en los siguientes grupos:
- daño articular causado por trastornos metabólicos o enfermedades endocrinas (gota, diabetes mellitus, acromegalia, hiperparatiroidismo);
- destrucción asociada a patologías congénitas (enfermedad de Paget, luxación congénita de cadera, escoliosis, hemofilia, etc. );
- artrosis postraumática, que surgió en el contexto de fracturas, grietas, procesos necróticos u operaciones quirúrgicas, además de surgir de las peculiaridades de la profesión.
La clasificación más popular de la osteoartritis, según la localización del proceso patológico:
- gonartrosis: daño en la rodilla, una de cuyas variedades es la artrosis de pala femoral: destrucción de la articulación entre el fémur y la rótula;
- artrosis de la articulación del tobillo: se produce en el contexto de una carga pesada y lesiones frecuentes;
- artrosis de las articulaciones del pie: el más afectado es el dedo gordo en la intersección con el pie; la lesión se desarrolla en el contexto de gota o hallux valgus;
- la artrosis del hombro se caracteriza por una lesión en el hombro y, a menudo, ocurre a una edad temprana en el contexto de una mayor actividad física (cargadores, atletas, constructores);
- coxartrosis: lesión de la articulación de la cadera; puede ser tanto unilateral como bilateral y es una de las causas más comunes de discapacidad en personas mayores de 50 años;
- artrosis vertebral: destrucción de los discos cartilaginosos entre las vértebras, que con mayor frecuencia afecta la columna cervical y lumbar;
- artrosis de las articulaciones de la mano: las articulaciones de los dedos se ven afectadas con mayor frecuencia, las mujeres en la menopausia son especialmente susceptibles a la patología;
- artrosis de la articulación temporomandibular: ocurre con bastante poca frecuencia, con mayor frecuencia en el contexto de una inflamación crónica debido a maloclusión o prótesis inadecuadas;
- Artrosis del codo: una forma rara de la enfermedad que se asocia más comúnmente con lesiones en esta área.
Razones para el desarrollo
El factor principal en el desarrollo de la osteoartritis es la discrepancia entre la carga experimentada y la capacidad de la articulación para soportar esta carga. Agudo o crónico, este proceso conduce inevitablemente a la destrucción de los tejidos.
La lista de razones que aumentan el riesgo de desarrollar osteoartritis de cualquier localización incluye:
- herencia;
- patología endocrina (diabetes mellitus);
- lesiones del sistema articular: hematomas, dislocaciones, fracturas o grietas en los huesos dentro de la bolsa articular, roturas completas o parciales de los ligamentos, heridas penetrantes;
- aumento regular de la tensión en las articulaciones asociadas con la profesión;
- obesidad;
- hipotermia;
- Enfermedades inflamatorias pospuestas de las articulaciones: artritis aguda, tuberculosis, etc. ;
- trastornos de la sangre en los que se produce a menudo hemorragia articular (hemofilia);
- cambios bruscos en los niveles hormonales (embarazo, menopausia);
- trastornos circulatorios locales debidos a aterosclerosis, varices, tromboflebitis, etc. ;
- enfermedades autoinmunes (artritis reumatoide, lupus eritematoso sistémico, etc. );
- displasia del tejido conectivo (patología congénita, acompañada, entre otras cosas, de una movilidad articular excesiva);
- patologías congénitas del sistema musculoesquelético (pie plano, displasia o dislocación congénita de la articulación de la cadera, etc. );
- edad mayor de 45-50 años (un aumento de los riesgos se asocia con una disminución de la síntesis de colágeno);
- osteoporosis (pérdida de masa ósea);
- intoxicación crónica del cuerpo (incluidas sales de metales pesados, drogas, alcohol);
- Cirugía de articulaciones.
Síntomas
Los síntomas de la osteoartritis prácticamente no dependen de su causa y localización, ya que los cambios en las articulaciones siguen el mismo escenario. La enfermedad se desarrolla gradualmente y comienza a manifestarse, ya cuando el cartílago está lo suficientemente dañado.
Uno de los primeros signos de problemas es un crujido en el área problemática al moverse. Ocurre con mayor frecuencia cuando la rodilla o el hombro se ven afectados. Al mismo tiempo, una persona puede experimentar una ligera disminución de la movilidad después de una inactividad prolongada, por ejemplo, por la mañana.
Cuando se les pregunta qué síntomas aparecen con la osteoartritis, la mayoría de los pacientes mencionan el dolor. Al principio, insignificante y débil, gana fuerza gradualmente, sin permitir el movimiento normal. Dependiendo de la etapa y la ubicación de la patología, una persona puede sentir:
- dolores iniciales: ocurren durante los primeros movimientos después de una inactividad prolongada de la articulación y están asociados con la formación de una película delgada de tejido destruido en la superficie del cartílago; después del inicio del trabajo, la película se mueve y la incomodidad desaparece;
- dolor durante el esfuerzo físico prolongado (pararse, caminar, correr, etc. ): aparece debido a una disminución en las propiedades de absorción de impactos de la articulación;
- dolores atmosféricos: provocados por baja temperatura, humedad, cambios bruscos de presión atmosférica;
- dolores nocturnos: asociados con congestión venosa y aumento de la presión arterial dentro de los huesos;
- bloqueo articular: dolor agudo y severo asociado con la violación de un trozo de cartílago o hueso ubicado en la cavidad articular.
A medida que se desarrolla la osteoartritis, los síntomas se vuelven más evidentes, el paciente nota los siguientes signos:
- un aumento de la rigidez matutina;
- intensificación y aumento de la duración del dolor;
- disminución de la movilidad;
- deformación de la articulación debido al crecimiento óseo;
- deformación de los huesos y los tejidos circundantes: el proceso es claramente visible en las extremidades y los dedos, que se curvan notablemente.
Cuando la inflamación se suma, el área afectada se hincha, se enrojece y se calienta al tacto. Presionarlo provoca un fuerte aumento del dolor.

Análisis y diagnóstico
La osteoartritis es diagnosticada por un cirujano ortopédico. Realiza una investigación detallada del paciente para identificar quejas e historial médico. El médico pregunta en detalle el momento de aparición de los primeros signos y la velocidad de su desarrollo, las lesiones y enfermedades sufridas, la presencia de tales problemas en los familiares.
Un análisis de sangre general le permite identificar el proceso inflamatorio que a menudo acompaña a la osteoartritis.
El principal método de diagnóstico es la radiografía. Los siguientes signos se muestran bien en la imagen:
- estrechamiento del espacio articular;
- cambiar los contornos de los huesos en contacto;
- estructura ósea rota en el área afectada;
- crecimientos óseos (osteofitos);
- curvatura del eje de la extremidad o dedo;
- subluxación articular.
Para un diagnóstico más detallado, puede asignar:
- tomografía computarizada (TC);
- formación de imágenes por resonancia magnética (IRM);
- Ecografía articular;
- artroscopia (examen interno de la cavidad articular mediante una cámara insertada a través de una pequeña punción);
- gammagrafía (evaluación del estado de los huesos y el metabolismo en ellos mediante la introducción de radiofármacos).
Si se sospecha una naturaleza secundaria de la enfermedad, se prescriben las pruebas apropiadas y las consultas de especialistas limitados.
Tratamiento de la artrosis de las articulaciones.
La elección de un método para tratar la artrosis de las articulaciones depende de la causa de la enfermedad, su estadio y síntomas. En el arsenal de médicos hay:
- medicamentos;
- tratamiento no farmacológico;
- técnicas quirúrgicas.
Además, el paciente debe seguir una dieta estricta y ajustes en el estilo de vida para minimizar un mayor daño a las articulaciones.
Tratamiento farmacológico
Recetar medicamentos para la osteoartritis tiene dos objetivos principales:
- eliminación del dolor y la inflamación;
- restauración del tejido del cartílago o, al menos, detención de una mayor degeneración.
Para aliviar la condición del paciente, se utilizan varios tipos de medicamentos:
- medicamentos antiinflamatorios no esteroideos en forma de tabletas, inyecciones, ungüentos o supositorios; aliviar bien el dolor y la inflamación;
- hormonas (corticosteroides): indicadas para el dolor intenso y, con mayor frecuencia, se inyectan directamente en la cavidad articular;
- otros analgésicos, por ejemplo, antiespasmódicos: ayudan a reducir los niveles de dolor al relajar los músculos;
Es importante recordar: todos los tipos de analgésicos se usan solo para aliviar la condición del paciente. No afectan el estado del cartílago y, con un uso prolongado, aceleran su destrucción y provocan efectos secundarios graves.
Los principales fármacos para la restauración articular en la actualidad son los condroprotectores. Contribuyen a la saturación del cartílago con nutrientes, bloquean la moneyeración e inician los procesos de crecimiento celular. Los fondos tienen un efecto solo en las etapas tempranas e intermedias del desarrollo de la enfermedad y están sujetos a un uso regular a largo plazo.
Para potenciar el efecto de los condroprotectores, ayudan los fármacos que mejoran la microcirculación en los tejidos y los agentes anti-enzimáticos. Los primeros aportan un buen aporte de oxígeno y nutrientes a la zona afectada, mientras que los segundos ralentizan los procesos de destrucción tisular.
La selección de medicamentos específicos, su dosis y métodos de administración es responsabilidad del médico.
Tratamiento libre de drogas
El tratamiento no farmacológico incluye las siguientes técnicas:
- Fisioterapia:
- terapia de ondas de choque: destruye el crecimiento óseo y estimula la circulación sanguínea a través de la exposición al ultrasonido;
- electroestimulación automatizada: exposición a impulsos eléctricos para estimular la contracción muscular;
- ultraphonophoresis: exposición al ultrasonido en combinación con el uso de medicamentos;
- ozonoterapia: introducción de una mezcla de gas especial en la cápsula articular;
- Fisioterapia;
- mecanoterapia: fisioterapia con el uso de simuladores;
- estirar las articulaciones para reducir el estrés;
- masaje.
Cirugía
Muy a menudo, se necesita la ayuda de un cirujano en las etapas graves de la enfermedad. Dependiendo de la localización del proceso patológico y el grado de daño, se puede asignar lo siguiente:
- punción: punción de la articulación con extracción de parte del líquido y, si está indicado, administración de fármacos;
- osteotomía correctiva: extracción de una parte del hueso, seguida de fijación en un ángulo diferente para aliviar la carga de la articulación;
- endoprótesis: reemplazo de una articulación dañada con una prótesis; utilizado en casos extremadamente avanzados.
Artrosis en niños
La osteoartritis se considera una enfermedad de los ancianos, pero también puede ocurrir en los niños. Las causas más comunes de patología son:
- patología congénita del tejido conectivo;
- lesiones graves;
- herencia;
- trastornos metabólicos y el trabajo de las glándulas endocrinas;
- trastornos ortopédicos (pie plano, escoliosis, etc. );
- exceso de peso.
La artrosis de los niños rara vez se acompaña de síntomas graves: el dolor es de naturaleza dolorosa y la rigidez y la limitación de la función están prácticamente ausentes. Los cambios degenerativos se detectan en rayos X, resonancia magnética y ultrasonido. En el proceso de tratamiento, se utilizan los mismos medios que en los adultos. Se presta máxima atención a la fisioterapia y la fisioterapia, ya que a una edad temprana son particularmente efectivas. Sin tratamiento, la enfermedad tarde o temprano se convierte en una etapa avanzada con una pérdida completa de movilidad.
Dieta
La dieta es uno de los factores más importantes en el tratamiento de la osteoartritis. Si tiene exceso de peso, debe reducirlo para reducir la tensión en sus articulaciones. En este caso, se prescribe una dieta equilibrada con déficit de calorías. Independientemente del índice de masa corporal, los médicos recomiendan abandonar por completo:
- carbohidratos rápidos (azúcar, dulces, harina);
- bebidas alcohólicas;
- especias
- legumbres
- té y café fuertes;
- alimentos excesivamente grasos y picantes.
Los alimentos enlatados y los subproductos no están excluidos, pero están significativamente limitados, al igual que la sal. La nutrición ideal para la osteoartritis incluye:
- carnes magras;
- pescados y mariscos;
- huevos;
- Producto lácteo;
- aceites vegetales de linaza y oliva;
- frutas y verduras, una gran cantidad de verduras;
- cereales con moderación, pasta de sémola de trigo duro;
- productos con alto contenido de colágeno (carne en gelatina, gelatina, gelatina).
Profilaxis
La osteoartritis es más fácil de prevenir que de curar. Para mantener sus articulaciones saludables en los próximos años, le recomendamos que:
- vivir un estilo de vida activo;
- hacer ejercicio con regularidad y visitar la piscina;
- comer bien, consumir suficientes omega-3 y colágeno;
- no exceda la norma de IMC;
- use zapatos cómodos.
Si la enfermedad se diagnostica en una etapa temprana, se recomienda someterse regularmente a un tratamiento de spa, así como excluir los factores de riesgo ocupacional: pie prolongado, levantamiento de pesas, vibraciones.
Consecuencias y complicaciones
La osteoartritis progresa muy lentamente. Cuando se cumplen las prescripciones del médico, su curso se ralentiza significativamente, lo que le permite mantener la movilidad articular por mucho más tiempo. Se desarrollan consecuencias irreversibles sin tratamiento:
- deformidad severa de la articulación;
- disminución de la movilidad hasta su pérdida completa (anquilosis);
- acortamiento de la extremidad (con daño en la rodilla o articulación de la cadera);
- deformación de los huesos, curvatura de las extremidades y dedos.
Pronóstico
El pronóstico de la artrosis depende de la forma de la enfermedad, su grado y la calidad del tratamiento. La patología es una de las causas más comunes de discapacidad y, en casos avanzados, la capacidad de moverse y cuidarse. Con lesiones graves de rodilla y cadera, el paciente recibe el primer o segundo grupo de discapacidades (según la etapa y la extensión de la lesión).













































